PAPUAICOLAU EXPERT - ASCUS, LSIL, NIC1, NIC 2 e NIC 3

introduzione
L'obiettivo principale del Pap test è rilevare i primi cambiamenti precoci della mucosa cervicale, solitamente causati dal virus HPV, in modo che il ginecologo possa intervenire nel tempo, prevenendo l'insorgenza di un tumore invasivo. Se rilevato nelle prime fasi, il cancro cervicale è completamente curabile.
Il Pap test è un esame di screening, cioè non diagnostica il cancro cervicale. Chi fa la diagnosi di cancro è la biopsia della cervice. Il ruolo del Pap test è quello di dire quali donne hanno un rischio maggiore di avere lesioni premaligne e quindi devono sottoporsi a biopsia e trattamento.
In questo articolo faremo una revisione approfondita del Pap test, spiegando come, in chi e quando dovrebbe essere fatto. Spiegheremo anche, in un linguaggio semplice, diversi termini che di solito compaiono nei risultati del Pap test, come: ASCUS (ASC-US), ASC-H, LSIL, HSIL, NIC 1, NIC 2, NIC 3 ...
Abbiamo parlato in modo specifico della relazione tra il virus HPV e il cancro del collo dell'utero in due articoli separati: HPV VACCINE (HPV-16 e HPV-18) e HPV VIRUS - CANCRO DELLA COLONNA UTERINA.
Anatomia della cervice
Non c'è modo di capire il Pap test senza conoscere almeno le basi dell'anatomia della cervice. Si prega di leggere attentamente le spiegazioni sottostanti in quanto queste informazioni saranno essenziali quando si tratta di parlare dei risultati del Pap test. Se sai quali termini come JEC, epitelio squamoso, mataplasia e zona di trasformazione significano, sarà molto facile capire i risultati. Usa le illustrazioni qui sotto per rendere il testo più facile da capire. 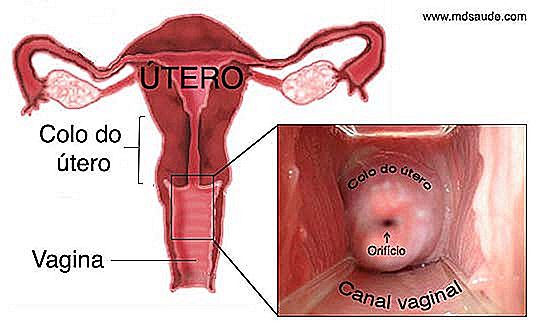 Immagina una pera sottosopra. Questo è, più o meno, l'aspetto dell'utero. La cervice, chiamata anche cervice uterina, è la parte inferiore e più stretta dell'utero. La cervice è un piccolo canale cilindrico con diametro da 2 a 3 cm che collega la vagina al corpo dell'utero. Alla fine della cervice c'è un orifizio, chiamato ostium uterino, che è dove esce la mestruazione e lo spermatozoo entra.
Immagina una pera sottosopra. Questo è, più o meno, l'aspetto dell'utero. La cervice, chiamata anche cervice uterina, è la parte inferiore e più stretta dell'utero. La cervice è un piccolo canale cilindrico con diametro da 2 a 3 cm che collega la vagina al corpo dell'utero. Alla fine della cervice c'è un orifizio, chiamato ostium uterino, che è dove esce la mestruazione e lo spermatozoo entra.
La regione della cervice è molto più suscettibile alla comparsa di tumori maligni rispetto al resto dell'utero perché è in contatto diretto con il canale vaginale ed è quindi più esposta al pH acido della vagina, infezioni, traumi ecc.
In realtà, non è l'intera cervice che è suscettibile all'insorgenza del cancro, ma piuttosto la regione attorno all'ostio uterino, come spiegheremo di seguito. Questa parte è importante, leggi attentamente. I termini in grassetto saranno importanti in seguito.
Il tessuto che allinea la cervice non è tutto omogeneo:
1- Il canale interno della cervice uterina, chiamato endocervice, è coperto da un semplice epitelio colonnare, un singolo strato di cellule, che contiene alcune ghiandole responsabili della secrezione del muco cervicale. Questo tessuto è solitamente chiamato epitelio colonnare o epitelio ghiandolare .
2- La parte esterna della cervice uterina, che è a contatto con il canale vaginale, è chiamata ectocervice ed è coperta da un epitelio squamoso, simile a quello della vagina.
L'epitelio colonnare della porzione interna della cervice (endocervice) è molto più fragile del tessuto squamoso dell'ectocervice, che deve essere più resistente perché è in contatto diretto con il canale vaginale.
Fino alla pubertà, il confine tra l'epitelio colonnare e l'epitelio squamoso si trova proprio all'ingresso dell'ostio, esattamente dove finisce l'endocervice e inizia l'ectocervice. Il punto che divide entrambi i tessuti è chiamato JEC (giunzione squamo-colonnare) . Dopo la pubertà, l'anatomia della cervice cambia. Parte dell'endocervice emana, spingendo il JEC fuori dall'ostio uterino.
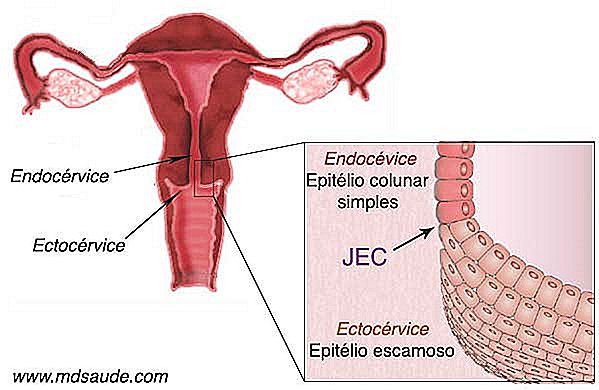
Questi cambiamenti anatomici causano una porzione del fragile tessuto colonnare, precedentemente protetto all'interno dell'endocervice, per essere esposto all'ambiente ostile della cavità vaginale. Come forma di difesa, il tessuto colonnare subisce un cambiamento chiamato metaplasia squamosa, che consiste nella trasformazione dell'epitelio colonnare in epitelio squamoso. L'intera regione esteriorizzata che subisce metaplasia è chiamata zona di trasformazione.
La metaplasia stessa non è considerata una lesione maligna o premaligna, si tratta semplicemente di un processo fisiologico di difesa della mucosa. Pertanto, la presenza di metaplasia squamosa è perfettamente normale nel Pap test.
L'area di trasformazione, cioè il sito che ha subito metaplasia squamosa, è di grande importanza nelle prestazioni del Papanicolau, poiché è il sito in cui il virus HPV di solito si risolve, diventando, quindi, un'area estremamente sensibile alla comparsa di tumori maligna. Pertanto, poiché il Pap test è un test di screening per il cancro del collo dell'utero, è essenziale che durante la procedura il medico possa ottenere materiale dal JEC e dalla zona di trasformazione (ZT).
Come si svolge il Pap test?
Lo scopo del Pap test è di raccogliere alcuni campioni di cellule dalla regione dell'ostio cervicale e intorno alla cervice uterina per ottenere ectocervix, endocervix, zone di trasformazione e cellule JEC. Queste cellule raccolte vengono inviate a un laboratorio in modo che possano essere studiate al microscopio da un patologo. 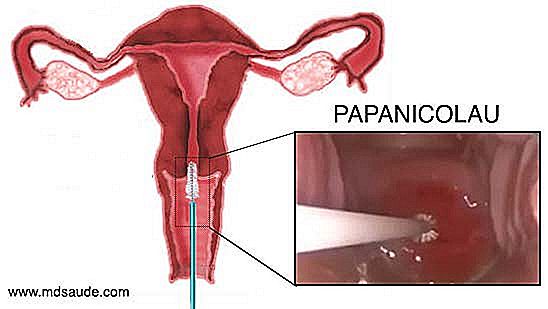 Il Pap test è abbastanza semplice, rapido e quasi indolore (alcune donne sono tese con l'esame ginecologico e avvertono un certo grado di disagio). Per ottenere campioni di cervice uterino, il ginecologo deve prima eseguire un esame ginecologico con uno speculum, popolarmente chiamato becco d'anatra. L'uso del duckbill consente la visualizzazione del canale vaginale e della cervice. Dopo una rapida ispezione, il ginecologo introdurrà un piccolo pennello nell'ostio cervicale, ottenendo così alcune cellule da questa regione. Una spatola e un tampone di cotone possono essere utilizzati anche per ottenere materiale intorno alla cervice. Se durante l'ispezione il medico osserva eventuali aree della cervice con cambiamenti sospetti, può eseguire una biopsia della lesione e inviare il materiale insieme al materiale raccolto dall'ostio cervicale.
Il Pap test è abbastanza semplice, rapido e quasi indolore (alcune donne sono tese con l'esame ginecologico e avvertono un certo grado di disagio). Per ottenere campioni di cervice uterino, il ginecologo deve prima eseguire un esame ginecologico con uno speculum, popolarmente chiamato becco d'anatra. L'uso del duckbill consente la visualizzazione del canale vaginale e della cervice. Dopo una rapida ispezione, il ginecologo introdurrà un piccolo pennello nell'ostio cervicale, ottenendo così alcune cellule da questa regione. Una spatola e un tampone di cotone possono essere utilizzati anche per ottenere materiale intorno alla cervice. Se durante l'ispezione il medico osserva eventuali aree della cervice con cambiamenti sospetti, può eseguire una biopsia della lesione e inviare il materiale insieme al materiale raccolto dall'ostio cervicale.
Il Pap test dovrebbe preferibilmente essere eseguito al di fuori del periodo mestruale. Suggeriamo inoltre che le donne evitino i rapporti sessuali, i doppi vaginali, l'applicazione di gel o ovuli vaginali o l'uso di tamponi nelle 48 ore precedenti l'esame.
Qual è il Pap test?
Il materiale raccolto sul Pap test può essere utilizzato per studiare non solo la presenza di cambiamenti delle cellule maligne o premaligne, ma anche per indagare la presenza del virus HPV e di molte altre infezioni ginecologiche come:
- Gardnerella.
- Tricomoniasi.
- Candidosi.
- Gonorrea.
- Sifilide.
- Chlamydia.
Ancora una volta, è importante ricordare che il Pap test è un esame di screening, non diagnostica il cancro. Il Pap test dirige solo i medici su quali pazienti devono essere studiati con più attenzione, di solito attraverso una colposcopia * e la biopsia della cervice.
* La colposcopia è una procedura diagnostica in cui viene utilizzato uno speciale microscopio con lenti a ingrandimento multiplo per fornire una vista ingrandita e ben illuminata della cervice e della vagina. La colposcopia ci permette di vedere la cervice con immagini molto più nitide rispetto al semplice esame ginecologico, rendendo più facile l'identificazione di ferite o anomalie della mucosa. Durante la colposcopia, il ginecologo esegue biopsie del tessuto uterino cervice per indagare la presenza di lesioni maligne. Come nella biopsia, siamo stati in grado di ottenere un numero molto maggiore di cellule rispetto al Pap test, i risultati sono molto più accurati e affidabili (leggi: COLPOSCOPIA E SANGUE DELLA COLONNA UTERINA).
Quando prendere il Pap test
Il Pap test dovrebbe essere eseguito su tutte le donne con vite sessuali attive. L'intervallo tra ciascun esame varia in base alle società di ginecologia di ciascun paese. In Brasile, è normale indicare un intervallo di 1 anno tra gli esami nei primi 3 esami. Se tutto va bene, i seguenti test possono essere eseguiti a intervalli di 3 anni. Se, tuttavia, il paziente ha un tipo aggressivo di virus HPV, il Pap test può essere eseguito a brevi intervalli fino a 6 mesi.
In alcuni paesi, il primo Pap test è raccomandato solo dopo i 21 anni, anche per le donne che hanno iniziato la vita sessuale durante l'adolescenza. Poiché l'HPV impiega diversi anni a provocare cambiamenti cellulari che possono portare allo sviluppo del cancro del collo dell'utero, alcuni medici sostengono che non è necessario iniziare a testare tutte le donne nei loro primi anni di vita sessuale.
Pap test risultati
Dopo aver inviato il materiale raccolto sul pap test, il laboratorio fornisce i risultati dello studio in circa 3-5 giorni. Spieghiamo brevemente cosa significano i risultati più comuni.
Nota: il laboratorio può fornire i risultati del Pap test sotto il nome di colpocitologia oncotica, esame preventivo o citologia cervico-vaginale.
Il modo in cui ogni laboratorio fornisce il rapporto di Pap test può essere molto diverso. È anche importante notare che la nomenclatura è cambiata di recente, quindi se si confronta un esame corrente con uno più vecchio, potrebbero avere risultati simili ma descrizioni abbastanza diverse.
Precedentemente i rapporti descrivevano le classi del Papanicola:
- Papanicolau classe I - assenza di cellule anormali.
- Papanicolau classe II - alterazioni cellulari benigne, solitamente causate da processi infiammatori.
- Papanicolau classe III - Presenza di cellule anormali (inclusi CIN 1, CIN 2 e CIN 3).
- Papanicolau classe IV - Citologia suggestiva di malignità.
- Papanicolau classe V - Citologia indicativa del cancro della cervice uterina.
Questa forma di rapporto, divisa in classi, può ancora essere trovata, ma è stata abbandonata a favore di un rapporto più descrittivo sulle alterazioni cellulari, come spiegheremo di seguito.
Pap test normale
In generale, il Pap test descrive innanzitutto la qualità del campione inviato e quindi fornisce le diagnosi. Un buon rapporto afferma:
- Dire che il campione inviato era soddisfacente per la valutazione da parte del patologo. Se il risultato è indicativo di un campione insoddisfacente, la raccolta del materiale deve essere rifatta dal ginecologo.
- Indicare quali tipi di tessuto hanno dato origine alle cellule catturate, come cellule JEC, cellule della zona di trasformazione (ZT), ectocervice o endocervice. Se nel campione sono presenti almeno celle JEC o ZT, la qualità del test è molto compromessa, poiché queste sono le regioni maggiormente colpite dal virus HPV.
- Indicare il tipo di cellule presenti: cellule squamose (ectocervice), metaplasia squamosa, cellule colonnari (endocervice), cellule dell'epitelio ghiandolare (endocervice), ecc.
- Descrivi la flora microbiologica: la flora batterica naturale della vagina è composta da lattobacilli, quindi è perfettamente normale che il Papanicolau identifichi questi batteri. In caso di infezione ginecologica in corso, il rapporto può indicare la presenza di leucociti (cellule di difesa) e il nome del germe invasore, come Gardnerella o Candida albicans .
Dopo le descrizioni di cui sopra, se il rapporto non indica la presenza di cellule maligne o pre-maligne, verrà fornita una descrizione del tipo: assenza di atipia, assenza di cellule neoplastiche, negativo per lesione intraepiteliale o negativo per neoplasia.
Papanicolau anormale - ASCUS e ASCH
Descriviamo i cambiamenti più comuni riscontrati in Pap test anormali.
1) ASC-US o ASCUS
L'acronimo ASCUS sta per Atypical Squamous Cells of Unetermined Significance.
Di tutti i risultati anormali trovati sul Pap test, ASCUS è il più comune. Si verifica in circa il 2-3% degli esami. ASCUS indica un atipia, cioè un cambiamento nelle normali caratteristiche delle cellule squamose, senza tuttavia mostrare chiari segni di cambiamenti prematrimoniali. ASCUS può essere causato, per esempio, da infiammazione, infezione o atrofia vaginale durante la menopausa (vedi anche: MENOPAUSE SINTOMI).
Nella stragrande maggioranza dei casi, ASCUS è una scoperta benevola che scompare da sola nel tempo. Va notato, tuttavia, che la presenza di ASCUS non elimina completamente il rischio che queste cellule diventino una lesione pre-maligna; significa solo che il rischio è molto basso. Gli studi dimostrano che circa il 7% delle donne con HPV e ASCUS sviluppano un cancro cervicale entro 5 anni. Tra le donne che non hanno l'HPV, il tasso è solo dello 0, 5%.
Pertanto, i medici possono eseguire due cicli di azione contro un Pap test con ASCUS: o il test viene ripetuto dopo 6-12 mesi (la maggior parte dei casi di ASCUS scompare entro questo intervallo) o viene analizzato il virus HPV. Se l'HPV è negativo, non devi fare nulla, continua solo la solita routine di ottenere un Pap test ogni 3 anni. Se il paziente ha il virus HPV, in particolare i sottotipi 16 e 18, che sono i più pericolosi, il medico di solito richiede una colposcopia e una biopsia per indagare meglio sulla cervice.
2) ASC-H o ASCH
Quando il patologo descrive nel report la presenza di ASCH, significa che ha visto cellule squamose atipiche con caratteristiche miste, e non è possibile escludere la presenza di atipia maligna. È un risultato indeterminato, ma con un alto rischio di lesioni epiteliali di alto grado (IAS 2 o IAS 3) - Spiegherò questi termini di seguito. La presenza di ASCH indica colposcopia e biopsia della cervice.
Lesioni premaligne sul Pap test: LSIL e HSIL / CIN 1, CIN 2 e CIN 3
Le lesioni premaligne della cervice identificate dal Pap test sono attualmente descritte come LSIL (lesione intraepiteliale squamosa a basso grado) o HSIL (lesione intraepiteliale squamosa di alto grado).
3) Lesione intraepiteliale squamosa di bassa qualità (LSIL)
LSIL indica una lieve displasia, una lesione pre-maligna con un basso rischio di cancro. L'LSIL può essere causato da qualsiasi tipo di HPV, aggressivo o meno, e tende a scomparire dopo 1 o 2 anni, poiché il corpo di una donna può eliminare l'HPV dal corpo.
Se il test HPV del paziente è negativo, non è necessario fare nulla, basta ripetere il Pap test entro 6 mesi a 1 anno. In questi casi, il rischio di trasformazione in cancro è praticamente nulla. Se il test HPV è positivo, il paziente LSIL deve essere valutato con colposcopia e biopsia perché, sebbene basso, esiste il rischio che la lesione sia in realtà un po 'più aggressiva di quella identificata nel Pap test (potrebbe trattarsi di una NIC 2 o NIC 3).
I pazienti con LSIL nel Pap test di solito hanno una CIN 1 (lesione pre-maligna a basso rischio) nella biopsia. Tuttavia, circa il 16% dei pazienti ha CIN 2 (moderata lesione premaligna) e il 5% ha CIN 3 (lesione premaligna avanzata). Il rischio di un risultato LSIL che indica un cancro è solo dello 0, 1%.
Nota: LSIL era precedentemente chiamato CIN 1 (Cervical Intraepithelial Neoplasia grade 1). Il termine NIC non era più indicato nei Pap test nel 2001 perché, come abbiamo visto, non tutti gli LSIL corrispondono effettivamente a una lesione CIN 1 nella biopsia. Pertanto, NIC 1, NIC 2 e NIC 3 dovrebbero attualmente essere utilizzati solo per descrivere i risultati bioptici della colposcopia. Nel Pap test, la cosa corretta è usare gli acronimi LSIL o HSIL.
4) Lesione intraepiteliale squamosa di alto grado (HSIL)
HSIL indica che le cellule anormali hanno un grande cambiamento nelle loro dimensioni e forma. È una scoperta che indica un rischio elevato di lesioni pre-maligne moderate / avanzate (CIN 2 o 3) o addirittura di cancro accertato. Il rischio di un risultato HSIL di NIC 3 nella biopsia è del 50%. Il rischio che un risultato HSIL sia un cancro è del 7%.
Pertanto, qualsiasi paziente con risultati HSIL nel Pap test deve essere esaminato con colposcopia e biopsia.
Assicurati di vedere anche questo breve video, prodotto dal team di MD.Saúde, che spiega in modo semplice la vaccinazione contro l'HPV.

IMPOTENZA SESSUALE - Cause e trattamento
L'impotenza sessuale, nota anche come disfunzione erettile, è l'incapacità di un uomo di iniziare e / o mantenere un'erezione del pene sufficiente per un rapporto sessuale. In questo testo spiegheremo cos'è l'impotenza sessuale, affrontandone cause, sintomi e opzioni di trattamento. D

MELASMA - sintomi, cause e trattamento
Il melasma, chiamato anche cloasma, è un tipo di macchia brunastra che appare sulle aree esposte al sole, specialmente sul viso. Il melasma si verifica più spesso nelle donne, specialmente quelle con la pelle più scura. Possono essere interessate anche aree come collo, collo e braccia. Anche se non ha alcun effetto sul corpo, il melasma può portare a risultati devastanti emotivi e psicologici per i suoi pazienti. In