ANTIBIOTICI - Cosa sono, tipi, resistenza e indicazioni

L'avvento degli antibiotici alla fine degli anni '20 rivoluzionò la scienza e portò la medicina nell'era moderna. Per la prima volta siamo stati in grado di combattere e sconfiggere i batteri che hanno causato diverse infezioni, la principale causa di mortalità al momento.
Gli antibiotici sono farmaci che agiscono contro le infezioni batteriche e non sono efficaci contro le infezioni di origine virale, parassitaria o fungina. Per questi germi, ci sono farmaci specifici, chiamati antivirali, antiparassitari e antifungali, rispettivamente.
In questo articolo parleremo delle principali classi di antibiotici utilizzati nella pratica medica. Spieghiamo come funzionano gli antibiotici, quali tipi di infezioni vengono trattati da loro, cosa significa resistenza agli antibiotici e quali sono gli effetti collaterali più comuni.
Cos'è un antibiotico?
Consideriamo gli antibiotici qualsiasi sostanza in grado di uccidere o inibire la crescita dei batteri. Gli antibiotici possono essere battericidi, quando distruggono direttamente i batteri, o batteriostatici, quando impediscono la loro moltiplicazione, facilitando il lavoro del nostro sistema immunitario nel controllo dell'infezione.
Per essere efficace e tollerabile, l'antibiotico deve essere una sostanza dannosa per i batteri, ma relativamente sicura per le nostre cellule. Ciò non significa che non possano esserci effetti collaterali, ma per definizione un antibiotico dovrebbe essere molto più tossico per i germi invasori che per l'organismo invaso. Sarebbe inutile uccidere i batteri che causano la polmonite se uccidessimo anche le cellule polmonari.
Il primo antibiotico scoperto fu la penicillina, nel 1928, dal batteriologo inglese Alexander Fleming. La sua scoperta avvenne per caso quando le sue placche di studio con il batterio stafilococchi furono accidentalmente contaminate da un fungo del genere del penicillium. Fleming notò che intorno a questi funghi non c'erano batteri, che lo portarono a scoprire la penicillina, una sostanza battericida prodotta da questi esseri.
Attualmente gli antibiotici sono sostanze sintetiche, prodotte in laboratorio, molte delle quali derivano da sostanze naturali come la penicillina.
Avvertenza: non confondere antibiotici con antinfiammatori. Leggi: QUAL È LA DIFFERENZA TRA ANTIBIOTICI E ANTI-INFIAMMATORI?
Come fa un antibiotico a indurre resistenza?
Uno dei principali problemi della medicina moderna è l'uso indiscriminato di antibiotici, che ha portato alla comparsa di batteri resistenti a loro. Quando i primi antibiotici iniziarono a essere commercializzati, si ebbe l'idea che le malattie infettive stavano arrivando e che era solo questione di tempo prima che fossimo liberi da qualsiasi tipo di infezione batterica. Tuttavia, quando l'uso di nuovi antibiotici si è diffuso, ceppi di batteri resistenti sono emersi e si sono moltiplicati, creando un circolo vizioso che persiste fino ad oggi. Più antibiotici creiamo, più i batteri resistenti compaiono.
Ma se l'antibiotico uccide i batteri, come induce la creazione di ceppi resistenti? La resistenza agli antibiotici può essere compresa attraverso le leggi dell'evoluzione e della selezione naturale. Segui il testo accanto all'illustrazione sotto.
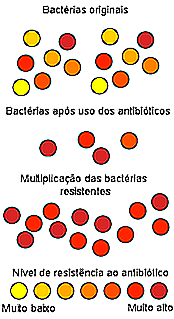
Immaginiamo un'infezione urinaria causata da batteri di E. coli. Quando c'è una cistite, stiamo parlando di milioni di batteri che attaccano la vescica. Questi batteri sono della stessa specie, ma non sono esattamente la stessa cosa; non sono cloni. Quando scegliamo un antibiotico, scegliamo quello che è efficace contro la maggior parte dei batteri presenti. Non sempre l'antibiotico uccide il 100% dei batteri. Quello che succede è che se riduciamo il numero di batteri al 5% o al 10%, l'infezione scompare perché il nostro sistema immunitario è in grado di controllare ciò che è rimasto.
Tuttavia, il nostro corpo spesso non riesce a liberarsi del tutto da questi batteri, permettendo loro di riprodursi e causare una nuova infezione, ora composta solo da batteri resistenti agli antibiotici inizialmente scelti.
Questo è un esempio semplificato di ciò che effettivamente accade. Di solito è necessario avere cicli ripetuti dello stesso antibiotico, nel corso di mesi o anni, per produrre batteri resistenti. Questo processo non è altro che selezione naturale, in cui i più forti sopravvivono e trasmettono i loro geni sulla loro prole.
Alcune specie di batteri tendono a sviluppare resistenza, proprio come alcuni antibiotici causano la resistenza più facilmente.
Alcuni fatti, tuttavia, favoriscono la più rapida comparsa di ceppi resistenti. Il principale è la cessazione anticipata del trattamento. Se un antibiotico viene prescritto per 10 giorni, è perché è noto in anticipo che questo è il tempo necessario per uccidere praticamente tutti i batteri. Alcuni batteri più deboli muoiono a 24 ore, altri hanno bisogno di 7 giorni. Se il trattamento viene interrotto per 5 giorni, ad esempio, i batteri più resistenti, che hanno bisogno di più tempo antibiotico, rimarranno vivi e possono moltiplicarsi, portando ora a un'infezione molto più resistente.
Un altro fattore importante è l'uso indiscriminato di antibiotici. Molte delle infezioni che abbiamo sono causate da batteri che vivono naturalmente nel nostro corpo, controllati dal nostro sistema immunitario, in attesa di una caduta delle difese da attaccare. Se il paziente utilizza troppi antibiotici inutilmente, come per curare le infezioni virali, selezionerà in precedenza i batteri più resistenti, e in futuro, quando si verificherà una vera infezione batterica, ciò sarà causato da batteri resistenti.
Come sapere quale antibiotico è il più efficace?
Attraverso studi precedenti sappiamo in anticipo il profilo di ogni specie di batteri. Ad esempio, sappiamo che E. coli, un batterio che causa un'infezione del tratto urinario, è solitamente sensibile agli antibiotici Bactrim e Ciprofloxacina. Tuttavia, i pazienti con infezioni ricorrenti del tratto urinario con più cicli di antibiotici possono avere E. coli resistente a questi antibiotici. Inoltre, non tutte le infezioni del tratto urinario sono causate da E. coli e possono esserci infezioni batteriche con profili di sensibilità completamente diversi. Come sapere, quindi, in modo specifico per ciascun caso, quali batteri sono responsabili dell'infezione e quale antibiotico è più appropriato?
L'unico modo per essere sicuri del profilo di sensibilità di un batterio è attraverso l'esame colturale, che può essere una cultura del sangue (emocoltura), urina (urocultura), feci (coproculture), ecc. In queste analisi, raccogliamo una piccola quantità di un fluido o di una secrezione che immaginiamo contengono il batterio infettante e lo mettiamo in un mezzo che favorisce la crescita dei batteri. 48 a 72 ore dopo possiamo identificare esattamente quali batteri sono presenti ed eseguire diversi test con diversi antibiotici, cercando di capire quali sono efficaci e quali sono inefficaci. Questo test si chiama antibiogramma. Ogni esame colturale mostra il nome del batterio identificato e un breve elenco di antibiotici resistenti e sensibili per dare al medico la scelta.
Quando il paziente è grave e non può aspettare 72 ore per iniziare l'antibiotico, inizialmente abbiamo optato per antibiotici forti che coprono un ampio spettro di batteri e lo scambiamo dopo i risultati delle colture per l'antibiotico più specifico indicato da antibiogramma.
Che tipo di infezioni vengono trattate con antibiotici?
Qualsiasi infezione batterica può e deve essere trattata con antibiotici. Le infezioni virali non migliorano con gli antibiotici e quindi non dovrebbero essere trattati con loro.
- Le infezioni da virus dovrebbero essere trattate con antivirali (quando necessario).
- Le infezioni da lieviti dovrebbero essere trattate con antifungini.
- Le infezioni parassitarie dovrebbero essere trattate con antiparassitari.
- Le infezioni batteriche dovrebbero essere trattate con antibiotici.
In MD, abbiamo già discusso di diverse infezioni batteriche che devono essere trattate con antibiotici, tra cui:
- Tubercolosi.
- Polmonite.
- tonsillite.
- Infezione del tratto urinario.
- gonorrea.
- Sifilide.
- Meningite.
- Sinusite.
- Erisipela.
Infezione da H.pylori
- Endocardite infettiva.
- Lebbra.
Effetti collaterali di antibiotici
L'effetto collaterale più comune è nausea e diarrea. Alcuni pazienti sono allergici a determinate classi di antibiotici, i più comuni sono le penicilline e le droghe sulfuree.
Le donne incinte dovrebbero fare molta attenzione con gli antibiotici perché alcune classi sono associate a formazioni povere. Le penicilline e le cefalosporine sono le più sicure. Non prendere mai antibiotici senza il permesso esplicito del proprio ostetrico.
Molti antibiotici vengono eliminati dai reni, quindi possono diventare tossici nei pazienti con insufficienza renale, poiché la loro eliminazione ne risente. In questi casi, è spesso necessario un aggiustamento della dose per evitare l'uso eccessivo di antibiotici nel sangue.
Dose e tempo di trattamento
Il tempo e la dose del trattamento dipendono da due fattori: il tempo di circolazione del farmaco nel sangue e il profilo di resistenza dei batteri. La stessa infezione può essere trattata per tempi diversi a seconda dell'antibiotico prescritto.
Ad esempio, una faringite può essere trattata con:
- Una singola dose intramuscolare di penicillina benzatina.
- 3 giorni Azitromicina 1 compressa al giorno.
- 10 giorni di Amoxicillina 1 compressa 8 / 8h.
Alcune infezioni sono facilmente trattate con cicli brevi di un singolo antibiotico come la gonorrea, la clamidia o la cistite. Altri, come la tubercolosi, hanno bisogno di 3 antibiotici e un trattamento di almeno 6 mesi per essere curato.
Nelle infezioni più lievi, la scelta dell'antibiotico è empirica, in base alla precedente conoscenza della sensibilità. Nei casi più gravi o nelle infezioni che non rispondono inizialmente agli antibiotici prescritti, deve essere realizzata una coltura di materiale appropriato per guidare meglio la scelta dell'antibiotico.
Antibiotici più comunemente usati nella pratica clinica
a) Penicilline - La penicillina è stato il primo antibiotico sviluppato e ha dato origine a molti altri strutturalmente simili. I principali antibiotici derivati dalla penicillina sono:
Amoxicillina.
Ampicillina.
Azlocillina.
Carbenicillin.
Cloxacillin.
Mezlocillin.
Nafcillin.
Penicillina.
Piperacillin.
Ticarcillina.
La stessa penicillina è attualmente sottoutilizzata, poiché la maggior parte dei batteri è già resistente ad essa. Tuttavia, la penicillina è ancora indicata per la sifilide, la tonsillite e l'erisipela.
È importante notare che, sebbene siano tutti della famiglia delle penicilline, lo spettro di azione tra di loro è molto diverso, ad esempio la piperacillina viene utilizzata nelle infezioni ospedaliere, mentre l'amoxicillina è generalmente indicata per le infezioni delle vie respiratorie semplici.
Vedi anche: ALLERGIA PENICILLINA
b) Cefalosporine - Le cefalosporine sono apparse subito dopo la penicillina e hanno un meccanismo d'azione molto simile a queste. Esempi:
Cefaclor.
Cefadroxil.
Cefazolina.
Cefixime.
Cefoperazone.
Cefotaxime.
Cefotetan.
Cefoxitina.
Ceftazidime.
Ceftriaxone.
Cefuroxime.
Cephalexin.
Cefalotina.
Loracarbef.
Pertanto, con le penicilline, le diverse cefalosporine hanno uno spettro d'azione molto variabile e possono anche essere utilizzate per infezioni gravi come la meningite, anche semplici ferite della pelle.
c) Chinoloni - I chinoloni sono molti usati per trattare le infezioni dei batteri originari dell'intestino, tra cui la diarrea e le infezioni urinarie. I nuovi chinoloni sono anche efficaci per la polmonite.
Ciprofloxacina.
Enoxacina.
Levofloxacina.
Lomefloxacin.
Moxifloxacina.
Norfloxacin.
Ofloxacin.
d) Aminoglicosidi - Gli aminoglicosidi sono antibiotici utilizzati nella stragrande maggioranza dei casi solo in regime ospedaliero, poiché vengono somministrati per via endovenosa. Sono indicati per le infezioni gravi. Ci sono alcune formulazioni per uso topico o come collirio.
Amikacina.
Gentamicina.
Kanamicina.
Neomicina.
Streptomicina.
Tobramicina.
e) Macrolidi - I macrolidi sono generalmente utilizzati per le infezioni del tratto respiratorio, spesso in associazione con alcune penicilline o cefalosporine, per l'acne, la clamidia o, in molti casi, come sostituto della penicillina nei pazienti allergici.
Azitromicina.
Claritromicina.
Eritromicina.
f) Tetracicline - Le tetracicline sono attualmente utilizzate per il trattamento di acne, colera, alcune malattie sessualmente trasmissibili e leptospirosi.
Doxiciclina.
Minociclina.
Tetracicline.
g) Altri gruppi
Aztreonam.
Clindamicina.
Ethambutol.
Fosfomycin.
Imipenem.
Isoniazide.
Meropenem.
Metronidazolo.
Nitrofurantoin.
Pirazinamide.
Rifampicina.
Trimetoprim-sulfametossazolo.
IMMAGINE DELLA MALATTIA DI FARMACO
La gotta è una malattia caratterizzata da accumulo di acido urico (cristalli di urina) nelle articolazioni, una situazione che provoca un'intensa reazione infiammatoria nota come artrite gottosa acuta o attacchi di gotta. Le crisi di gotta vanno e ritornano spontaneamente e di solito raggiungono solo un giunto alla volta.
INSUFFICIENZA RENALE CRONICA - Sintomi, cause e trattamento
Chiamiamo insufficienza renale una condizione in cui i reni perdono la capacità di svolgere le loro funzioni di base. L'insufficienza renale può essere acuta, quando improvvisa e rapida perdita della funzionalità renale o cronica si verifica quando questa perdita è lenta, progressiva e irreversibile. In



